Ультразвуковое исследование безболезненно, не сопровождается негативным воздействием на организм ребенка и позволяет за небольшой период времени получить точную информацию. Разрешающая возможность УЗИ у детей выше, чем у взрослых, что вместе с появлением новых высокотехнологичных ультразвуковых методик позволяет с высокой точностью определить патологические изменения органов.
Своевременное проведение УЗИ детям дает возможность определить изменения в органах до появления клинических симптомов заболевания. Внедрение современных ультразвуковых технологий, в т. ч. УЗДГ, позволило не инвазивным методом оценивать гемодинамику исследуемого органа и его функциональное состояние.
УЗИ ребенку можно без вреда для обследуемого многократно повторять и быстро получать результаты.
Врачи УЗИ-диагностики медицинского центра «Доктор и Я» - специалисты высокого профиля, любящие свою работу и относящиеся к маленьким пациентам с максимумом внимания и доброжелательности. Задаетесь вопросом "где сделать УЗИ ребенку?", у нас вы можете сделать УЗИ головы, мозга, печени, сердца, суставов, брюшной полости.
Наше оборудование
В нашем медицинском центре ультразвуковая диагностика проводится на УЗ-сканере Toshiba Aplio 500 производства Японии.
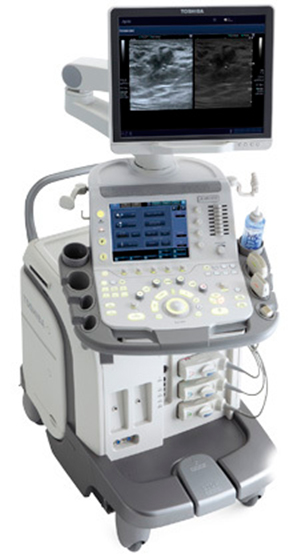
Принципиально новая архитектура формирования пучка высокой плотности, реализованная в системе Aplio, гарантирует высочайшее разрешение и детализацию клинических изображений и неизменно быстрый и надежный диагностический результат.
Система оснащена большим пакетом мощных клинических инструментов, обусловливающих улучшенное качество изображений, количественного анализа и интервенционных процедур при выполнении клинических и научных исследований. Модульная структура системы Aplio и возможность обработки исходных данных упрощают модернизацию и позволяют в любой момент внести нужные коррективы.
Технология объемной ультразвуковой визуализации необходима и врачам при их высокой загрузке, и пациентам. Всего за несколько секунд можно получить полный набор данных и сохранить его в исходном формате, сведя к минимуму продолжительность исследования. Данные, сохраненные в исходном формате, можно загрузить, открыть и обработать позже без ущерба для результатов исследования.
Совершенство консоли вызывает желание смотреть на нее даже без видимой необходимости. Программируемый пользовательский интерфейс системы Aplio полностью настраивается под конкретные нужды и личные предпочтения. А наш пакет iStyle+ для повышения производительности предоставляет широкий спектр функций для поддержки и автоматизации рабочего процесса. Теперь можно полностью сосредоточиться на клинических изображениях, и что самое важное – на пациентах.
Уникальные базовые технологии системы Aplio обеспечивают непревзойденный уровень клинической точности, производительности и простоты использования. Теперь диагноз устанавливается быстрее и надежнее, чем когда-либо ранее.
Ультразвуковая система Aplio 500 CV компании Toshiba, предназначенная для исследований сердечно-сосудистой системы, признана лучшей по данным отчета компании KLAS «Echocardiography 2013: 2D or not 2D?» («Эхокардиография 2013: 2D или не 2D?»). Toshiba Aplio 500 CV получила наивысший балл по 18 из 25 оценочных позиций.
Показания к обследованию, возможности, ограничения метода
Привычное всем черно-белое изображение органов называется сканированием в В-режиме (от английского слова bright – свет). Однако в последние десятилетия, с начала 80-х годов, появились новые ультразвуковые технологии – так называемое допплеровское исследование кровотока. Если раньше для получения информации о сосудистом рисунке пораженного органа использовалась ангиография – потенциально опасный метод, связанный с применением контрастных препаратов и рентгеновским излучением, то в настоящее время, в значительном количестве случаев достаточно провести допплеровское исследование органного кровотока. Как и обычное ультразвуковое исследование, метод абсолютно безболезненный и безопасный для Вашего малыша. Единственное отличие – требует больше времени и спокойного поведения ребенка. Существуют 2 основных вида допплеровских исследований:
1. Цветовое изображение потока (ЦДК). С помощью компьютерной обработки движущиеся фрагменты окрашиваются в различные цвета. Учитывая привычные врачам еще со студенческих лет картинки, где артерии были изображены красным цветом, а вены – синим, тот же принцип запрограммирован в большинстве ультразвуковых аппаратов, при этом красным окрашивается поток крови, идущий к датчику, а синим – от датчика. В подавляющем большинстве исследований это и соответствует красному окрашиванию артерий и синему – вен. Изображение, когда цветная схема потоков накладывается на рисунок тканей в В-режиме, называется дуплексным (то есть – двойным: цветным и серошкальным) допплеровским сканированием (ДДС). ДДС может быть представлено в 2-х видах: в цветовом режиме, о котором мы уже упоминали, и в энергетическом, когда цветом кодируется только энергия потока, но не его направление. Это позволяет оценить низкоскоростные потоки крови, например – в мелких сосудах. Необходимо помнить, что при использовании допплеровских технологий прибор фиксирует любое движение объектов, находящихся в плоскости сканирования. Поэтому, беспокойное поведение ребенка, плач, двигательная активность создают большие трудности при проведении допплеровского исследования, а иногда делают его невозможным.
2. Получение спектральных характеристик потока, то есть, количественное определение его скорости в разные периоды времени, и расчеты разнообразных коэффициентов, производных от этих скоростей, называется допплерографией (ДГ). Для сосудов разных типов (артерии и вены разных органов) существуют характерные именно для них спектральные характеристики. По нарушению формы получаемой кривой можно судить о нарушениях кровотока в конкретном органе. Учитывая малые размеры тела ребенка и слабо развитый подкожно-жировой слой, возможности оценки кровотока во внутренних органах у детей принципиально выше, чем у взрослых пациентов. Мы можем увидеть и оценить кровоток в ткани почек, печени и других органов живота, в головном мозге, сосудах конечностей и пр. Так что, внедрение высокоразрешающих ультразвуковых технологий в последние годы во многих случаях позволяет отказаться от проведения ангиографии.
Остановимся на некоторых ограничениях метода ультразвуковой диагностики (УЗД), связанных именно с физическими принципами проведения исследования:
1. Ультразвуковые волны (УЗ - волны) не проходят через газ и кость. То есть, нашему методу исследования не доступны органы, содержащие газ (легкие, кишечник), а также - покрытые костями (головной мозг)/
2. В отличие от привычного всем рентгеновского снимка, когда получают проекцию органа на плоскость (то есть, если в органе есть болезненный очаг, он будет изображен на пленке), мы получаем срез органа в какой-то одной плоскости, соответственно – можем пройти мимо болезненного очага. Для того, чтобы увидеть весь орган, мы должны сделать множество его срезов (это достигается перемещением датчика и его наклонами в разные стороны), и в уме воссоздать объемное изображение. Сейчас разработаны УЗ-приборы с функцией 3-х и 4-х мерного (объемного) изображения, которые получили распространение в акушерско-гинекологических исследованиях.
3. Мы уже говорили, что ребенок во время исследования должен лежать спокойно. Если малыш беспокоится, сопротивляется осмотру, то проводить УЗИ очень сложно. Использование допплеровских методик становится практически невозможным даже при плаче ребенка.
Ответы на наиболее частые вопросы родителей
УЗИ - не больно?
Нисколько. Ультразвуковое излучение никак не ощущается кожей человека в любом возрасте. Чувствуется только прикосновение датчика к телу и холод от геля, который наносится на кожу, чтобы между ней и датчиком не было воздушной прослойки.
УЗИ - не вредно?
Нет, проведение исследования абсолютно безвредно. Посмотрите, как работает врач ультразвуковой диагностики – без всяких защитных приспособлений, в отличие от, например, рентгенологов.
C какого возраста можно делать детям УЗИ?
C любого, никаких ограничений. Сейчас ультразвуковой скрининг новорожденных (тотальное обследование всех детей для выявления скрытых заболеваний) приобретает все большее распространение, а в развитых странах он уже давно стал самым обычным делом. Могут осматриваться и недоношенные дети без всяких ограничений по весу и росту ребенка – даже младенцы весом менее 1 кг. Только для таких малышей лучше использовать специальные датчики.
Cколько раз, с какой частотой можно делать УЗИ?
Число исследований и их кратность не ограничены. Если это необходимо, УЗИ может выполняться многократно в течение суток (например, при травматических повреждениях внутренних органах, когда мы контролируем продолжающееся кровотечение).
Можно ли в один день делать ребенку и УЗИ, и другие исследования?
Конечно. УЗИ не влияет на организм ребенка и никак не исказит результатов других исследований. Только необходимо придерживаться строгого правила: сначала УЗИ, потом – все остальное. Объясню почему: если у малыша сначала взять анализ крови, то он расплачется, начнет капризничать, и проведение УЗИ будет осложнено. Если сначала проводить урологические обследования, то ребенок тоже будет возбужденным, а введение контрастных препаратов (для экскреторной урографии, в частности) значительно ухудшает качество ультразвукового изображения почек (они становятся нечеткими, "размазанными"). Если сначала выполнить ребенку эндоскопическое исследование (гастроскопию, например), то введенный в желудок воздух помешает исследовать органы живота.
Сколько времени продолжается исследование?
Это зависит от того, что именно надо посмотреть. В общем – совсем недолго – несколько минут (3-5). Исключение составляют допплеровские методы исследования, когда изучается кровоток в различных органах – эти исследования могут продолжаться до 15-20 минут.
Принципы профилактических ультразвуковых исследований – что, когда и как смотреть, если ваш ребенок здоров
Вы только готовитесь к рождению ребенка или Ваш малыш только-только появился на свет.
Во время беременности, Вам, конечно, делали УЗИ и сказали, что все хорошо. Малыш родился в срок, особых проблем в родах не было, и первые дни своей жизни ребенок провел вполне благополучно. Дома ребенок чувствует себя хорошо, активно сосет, неплохо спит и вообще – жизнь прекрасна! В такой ситуации – живите совершенно спокойно до 1 – 1,5 месяцев, а затем отправляйтесь на скриннинговое УЗИ, которое должно включать в себя: нейросонографию (осмотр структур головного мозга через открытый у младенца большой родничок), УЗИ органов брюшной полости и почек, УЗИ тазобедренных суставов.
Именно в этом возрасте могут быть замечены некоторые заболевания или – отклонения, которые не были видны в первые дни жизни младенца. Если в результате комплексного УЗИ никакой патологии не найдено – Вы просто невероятное исключение из общей практики и можете забыть об УЗИ до 1 года жизни, когда лучше снова пройти УЗИ органов брюшной полости, даже если малыша ничего не беспокоит. В подавляющем большинстве случаев мы обнаруживаем всякие мелкие проблемы, которые требуют консультаций специалистов, иногда – некоторого лечения, возможно – дообследования. В любом случае, обнаружение какой-либо патологии потребует индивидуального подхода и определения тактики дальнейшего ведения ребенка.
Вашему малышу несколько месяцев жизни, Вас ничего не беспокоит.
Вы вдруг узнали, что можно посмотреть внутренние органы ребенка, чтобы исключить скрытые заболевания. Откладывать УЗИ не стоит, так как с возрастом ребенка некоторые исследования станут невозможными, а другие – станут менее информативными. Например, тазобедренные суставы можно посмотреть только до 6 (реже – 12) месяцев жизни, нейросонография может быть выполнена только пока открыты роднички (в принципе – можно и позже, через некоторые участи костей, где они тонкие и частично пропускают УЗ-волны, но видны структуры головного мозга намного хуже). Кроме того, эхографические симптомы некоторых заболеваний могут к этому времени уже исчезнуть, и мы увидим лишь последствия, о причине которых остается только гадать. Например, перенесенное перивентрикулярное кровоизлияние может уже рассосаться, а последствия – гидроцефалические изменения - мы увидим .То есть, целесообразно пройти УЗИ, пока открыт родничок, и посмотреть структуры головного мозга (нейросонография). Кроме того – сделать УЗИ брюшной полости.
Вашему ребенку несколько лет, ничем особенным от не болел, чувствует себя хорошо, развивается соответственно возрасту.
Перед школой в 7 лет и в подростковом возрасте в 14 лет можно и нужно сделать УЗИ живота (посмотреть все органы брюшной полости, почки), репродуктивных органов ( органы малого таза у девочек и мошонки у мальчиков ) и щитовидной железы, убедиться в том, что у ребенка нет аномалий строения внутренних органов, которые могут никак себя не проявлять. Это встречается нечасто, но в повседневной работе мы сталкивается с такими случаями постоянно. Например, приходит ко мне малыш 2-х лет жизни, внешне абсолютно здоровый, только мама говорит, что мальчик плохо ест, худенький и маленький, хотя добавляет, что "наш папа тоже в детстве плохо кушал". Сама мама тоже небольшого роста, миниатюрная. Смотрю: у мальчика 2-х сторонний порок развития почек, одна почка сморщилась и практически не функционирует (сейчас по результатам УЗИ с оценкой почечного кровотока можно косвенно судить о функциональном состоянии почки), вторая почка увеличена в размерах, но тоже с аномалией…
Вообще, отговорки типа "наш папа в детстве тоже плохо кушал (варианты – не спал по ночам до 3-х лет, закатывался в плаче до синевы, все время жаловался на боле в животе и тошноту и т.п.)" – не более, чем нежелание смотреть в глаза действительности и стремление считать своего ребенка абсолютно здоровым даже вопреки простой логике. Конечно, именно родителям решать, стоит ли обследовать и лечить своего ребенка, но ведь если Вы не согласны с мнением Вашего врача, что Вам мешает обратиться к другому? Да, бывают ситуации, когда даже маленький ребенок (грудничок) обладает очень своеобразным характером, но говорить о характере в такой ситуации можно только после того, как исключены заболевания (хотя бы те, которые мы может исключить на современном уровне развития медицины).
Например, Ваш 4-х месячный малыш плохо спит по ночам, с трудом удается его убаюкать где-то за полночь, а уже к 6 утра он встает и больше его не уложишь. Днем он тоже спит только по полчаса на более 2-х раз (ребенку такого возраста, по правилам, надлежит спать не менее 16 часов в сутки). Что это может быть? В подавляющем большинстве случаев на нейросонографии обнаруживаются более или менее выраженные отклонения, подлежащие медикаментозной коррекции, после которой поведение малыша нормализуется. Конечно, можно стоически не спать по ночам, часами укачивать ребенка и т.п., но, может быть просто его надо немножко полечить?, помочь ему?. Только, если в такой ситуации мы на УЗИ ничего плохого не находим, у невропатолога и педиатра тоже нет претензий к ребенку, только тогда мы можем говорить, что у ребенка такой характер. Ведь есть же люди, которым достаточно спать по 2 часа в сутки. Обязательно обследуйте своего ребенка, если собираетесь отдать его в спортивную секцию. При некоторых аномалиях строения внутренних органов определенные виды спорта не рекомендуются. Например, смотрим крупного, сильного мальчика 2-х лет (папа – профессиональный спортсмен, ориентирован сделать из всего сына чемпиона мира, не меньше), а у ребенка аномалия взаиморасположения почек: они срослись нижними фрагментами и левая почка развернулась и лежит поперек. Такое бывает не очень часто, но аномалия эта хорошо известна, и мальчик будет прекрасно жить хоть до двухсот лет. Однако, контактные виды спорта (то есть те, где возможен непосредственный контакт противников) ему не показаны, поскольку аномально расположенную почку легко травмировать, она не защищена так, как должна. Если Ваш ребенок уже был обследован на УЗИ, и ничего плохого не было найдено, то с профилактической целью осматривать его чаще, чем 1 раз в год, необходимости нет. Если же у малыша есть какие-то жалобы, то обследование будет носить уже не профилактический, а диагностический характер, о чем мы поговорим в других разделах.
Подготовка детей разного возраста к ультразвуковому обследованию
Подготовка к исследованию верхних отделов живота (печень, желчный пузырь, поджелудочная железа, селезенка).
Исследование этих органов проводится строго натощак. Выполнение этого условия обязательно, поскольку иначе невозможно достоверно оценить состояние желчного пузыря, фрагментов стенок желудка, а, кроме того, часть органов будет закрыта (экранирована) содержимым желудка – в первую очередь – поджелудочная железа и часть печени. К сожалению, это условие часто не выполняется, родители считают, что "натощак" - это щи с котлетой нельзя, а чай с булочкой – можно. В результате, ценность исследования снижается. Я всегда предупреждаю своих пациентов: ничего не есть, ничего не пить, зубы не чистить (это – всегда охотно выполняется), конфетки не сосать, жвачку не жевать, таблетки не принимать, натощак не курить (подростки всегда веселятся).
Если Ваш ребенок болен, и должен постоянно принимать лекарства (диабет, другие тяжелые заболевания) или – соблюдать особый пищевой режим, то об этом обстоятельстве надо сообщить врачу и совместно подобрать подходящий вариант.
Подготовка к исследованию головного мозга (нейросонографии), а также щитовидной железы, вилочковой железы (тимуса), тазобедренных и прочих суставов.
Подготовка не требуется. Единственное условие – ребенок должен лежать спокойно, поэтому малышей обычно смотрят после еды, они сытые, довольные, лежат хорошо, а некоторые – просто спят.
Подготовка к исследованию почек и мочевыводящих путей.
Это исследование является одним из самых распространенных в педиатрической практике, но необходимо четко понимать, что полноценное исследование выполнимо только при наполненном мочевом пузыре. Это связано с необходимостью осмотра нижних отделов мочеточников, которые можно увидеть, только если наполнен мочевой пузырь. Кроме того, только при наполнении мочевого пузыря можно получить реальное представление о состоянии верхних отделов мочевыводящих путей – лоханок, чашечек и верхних отделов мочеточников. Что для этого надо сделать?
Вы наверняка видели, как перед кабинетом УЗИ пациенты сидят и пьют воду. – Абсолютно бессмысленно и бесполезно. Вода (а заодно – и воздух, который заглатывается при глотании) поступают в желудок и только заслоняют левую почку и верхние отделы живота от врача УЗД. Чтобы жидкость всосалась, отфильтровалась через почки и накопилась в мочевом пузыре должно пройти не менее 1,5 часов. Иногда я спрашиваю своих пациентов или их родителей: вы полагаете, что пищевод соединяется прямо с мочевым пузырем? – они смеются. Так что же делать?
Примерно за 1,5 – 2 часа до времени предполагаемого УЗИ ребенок должен помочиться, а затем – выпить воды. Вместо воды можно дать чай, компот, но только не газировку и не молоко. Пить в идеальном варианте лучше через трубочку, чтобы поменьше глотать воздуха. Количество выпитой жидкости примерно следующее: 1-2 года – сколько выпьет (можно из соски – только лучше), постараться – не менее 100 мл (полстакана), 3-7 лет – 1 стакан, 8-11 лет – полтора стакана, подростки – 2 стакана. И больше – не пить и не мочиться до УЗИ.
ПРИМЕЧАНИЕ: Если Ваш ребенок имеет необычное телосложение (очень крупный или, наоборот, очень маленький), то количество жидкости надо подобрать индивидуально. И не надо забывать, что сначала ребенок должен помочиться, а только затем – пить воду! Бывают случаи, когда родители с утра не разрешают ребенку писать, до еще и дополнительно жидкости дают ему выпить (а УЗИ назначено на 14.00). Представляете себе страдания ребенка? Переполненный мочевой пузырь, боли, расширенные на всем протяжении мочевыводящие пути. Ценность УЗИ в такой ситуации невелика – мы увидим ту патологию, которой нет, которую просто спровоцировали неправильной подготовкой.
Если Ваш ребенок еще мал (грудничок), и "договориться" с ним нельзя, то просто примерно за 40 минут – час дайте ему из соски попить как можно больше воды (чая, сока – что он любит). Тогда есть надежда, что к моменту осмотра будет наполненный мочевой пузырь.
С какими жалобами можно идти на УЗИ?
Какие жалобы ребенка, или Ваши наблюдения за малышом являются основанием для УЗИ? – Практически любые. Вы уже поняли, что УЗИ позволяет увидеть многие внутренние органы, а ребенок часто не может точно определить, что и где у него болит. В частности, дети почти всегда жалуются на боли в животе в районе пупка, а на самом деле это может быть аппендицит, гастрит, желчекаменная болезнь (не удивляйтесь – тоже бывает), и даже – заболевание почек или гинекологические проблемы. Поэтому, смотреть надо весь живот, а не ограничиваться какой-то одной зоной.
Если Ваш малыш (грудничок) беспокоен, плохо спит и ест, срыгивает – надо тоже смотреть все – не только живот, но и голову, потому что именно неврологические проблемы у младенца могут проявляться в виде срыгивания и отказа от еды.
Если малыш плохо разводит ножки и ортопед рекомендует УЗИ тазобедренных суставов – посмотрите младенцу еще и голову. Неврологические проблемы могут проявляться нарушением мышечного тонуса, спазмами мускулатуры и симулировать ортопедическую патологию.
В общем виде, можно сказать так: обследуйтесь на УЗИ максимально (благо это – "не больно – не страшно – не вредно"), а уже в зависимости от результатов – будем решать, что делать дальше.








